Болезнь Бехтерева – хроническое заболевание, поражающее позвоночный столб и суставы. Патологию нельзя полностью вылечить, но с помощью терапии удается существенно замедлить ее прогрессирование и улучшить качество жизни пациента. Следует разобраться, какой врач лечит болезнь Бехтерева и в чем заключается терапия.
Содержание
Что такое болезнь Бехтерева?
Второе название патологии – анкилозирующий спондилит. Патология представляет собой хронический и медленно прогрессирующий воспалительный процесс, распространяющийся с позвоночника на суставы. На сегодняшний день болезнь считается неизлечимой. Терапия направлена на уменьшение проявления симптоматики и улучшение общего самочувствия больного.
Патология прогрессирует и со временем приводит к существенному ограничению подвижности в пораженных суставах. Патология встречается примерно у 0.3-0.5% населения.
При болезни Бехтерева в первую очередь поражаются межпозвоночные диски. Они выполняют роль амортизаторов и обеспечивают необходимую подвижность позвоночного столба. При болезни Бехтерева эластичность дисков нарушается. Из-за хронического воспалительного процесса происходит нарушение питания ткани дисков и суставов, из-за минерализации возникают отложения солей, диски костенеют. Это влечет за собой потерю подвижности пораженных костных структур.
Причины патологии

Когда человек сильно перемерзнет, его организм может получить первые предпосылки к возникновению недуга
Точная причина развития болезни у мужчин до сих пор не установлена. Предположительно, болезнь Бехтерева является аутоиммунным заболеванием. В организме происходит сбой, в ответ на который собственные клетки иммунитета начинают атаковать связки, хрящи суставов и межпозвоночные диски, принимая их за чужеродный элемент. Результатом становится воспалительный процесс и нарушение питания структур позвоночника и суставов.
Многолетние исследования позволили установить, что все больные болезнью Бехтерева являются носителями определенного антигена, провоцирующего аутоиммунные реакции. Таким образом, одной из причин развития этой патологии можно считать генетическую предрасположенность.
Однако генетическая предрасположенность лишь повышает риск болезни, но не определяет развитие патологии со стопроцентной точностью. Как правило, в развитии заболевания принимают участия определенные факторы, провоцирующие иммунный сбой. В числе таких факторов:
- переохлаждение;
- гормональные нарушения;
- сильные травмы спины и суставов;
- тяжелые инфекционные заболевания;
- острые аллергические реакции;
- инфекции мочеполовой системы.
На развитие болезни Бехтерева оказывает влияние состояние пищеварительной системы. Хронические воспалительные процессы в кишечнике могут стать триггером к началу иммунной атаки суставов и позвоночника.
Симптомы заболевания

На заболевание могут указывать боль в позвоночнике и его скованность
Болезнь Бехтерева – патология с медленным прогрессированием, симптомы которой долгое время могут оставаться незамеченными.
Первым симптомом, возникающим до нарушения подвижности суставов и позвоночника, является апатия, упадок сил, хроническая усталость. Пациенты жалуются на снижение концентрации внимания и ухудшение работоспособности. Со временем к этим симптомам присоединяется чувство слабости в мышцах, кратковременные ноющие боли, возникающие в состоянии покоя и проходящие после нагрузки.
Одним из нетипичных ранних симптомов заболевания являются различные поражения глаз, которые часто не связываются с спондилитом.
По мере прогрессирования патологического процесса появляются характерные симптомы:
- чувство скованности в поясничном отделе;
- боль по всему позвоночному столбу;
- дискомфорт в периферических суставах (кисти, стопы, локти и колени);
- ухудшение подвижности;
- искривление позвоночника.
Первым острым симптомом становится ограничение подвижности в пояснично-крестцовом отделе. При этом появляется ноющая боль, усиливающаяся в ночное и утреннее время. Она поднимается вверх по спине, но на ранних этапах болезни проходит после нагрузки. Со временем боль распространяется и на суставы.
В межпозвоночных дисках начинается процесс кальцификации тканей, физиологический изгиб позвоночного столба сглаживается, что заметно на рентгене. Спустя несколько лет из-за окостенения межпозвоночных дисков меняется осанка, формируется патологический кифоз – искривление позвоночника, при котором выпячивается грудная клетка.
Многие больные сталкиваются с воспалением крестцовой области, что сопровождается болью, отдающей вглубь таза. У половины больных со временем появляются сильные боли в крупных суставах – тазобедренном, локтевом, коленном. Ухудшается подвижность в суставах, скованность появляется при длительном нахождении в одной позе. Примерно треть пациентов сталкиваются с осложнениями патологии – поражением миокарда, почек, мочевыводящих путей.
Особенности диагностики

Исследование крови позволяет определить наличие воспалительного процесса в организме
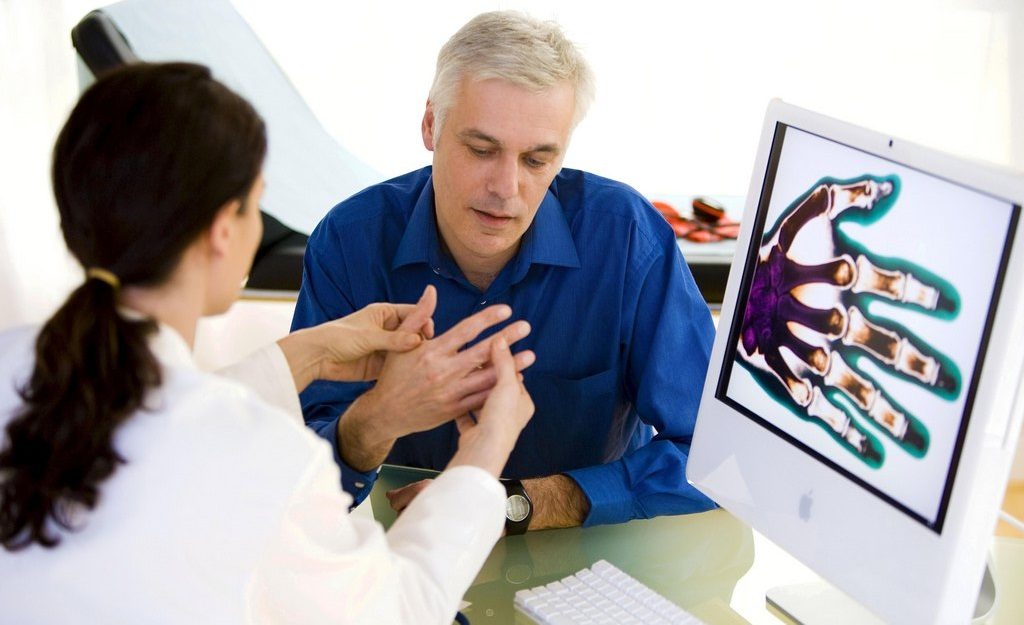
На ранних этапах развития патологии заподозрить ее бывает проблематично, даже на рентгене не видны выраженные изменения в межпозвоночных дисках и хрящах. Однако с момента возникновения болей в пояснице и суставов диагностика не представляет сложностей, ведь на рентгене четко видны специфические мостики в межпозвоночных дисках, соответствующий отложению солей кальция в тканях.
Основные диагностические методы и анализы:
- общий анализ крови – по скорости оседания эритроцитов делается вывод о хроническом воспалительном процессе в организме;
- рентгенография позвоночника и крупных суставах – на снимке выявляется кальцификация межпозвоночных дисков и хрящевой ткани;
- МРТ и КТ позвоночника – позволяют выявить солевые отложения на начальных этапах, используются для оценки изменения изгиба позвоночного столба на ранней стадии.
Дополнительно проводится дифференциальная диагностика с остеохондрозом и спондилезом. Одним из важных диагностический критериев является возраст пациента, так как болезнь Бехтерева впервые проявляется у молодых мужчин, в то время как другие дегенеративно-дистрофические заболевания спины поражают людей старше 30 лет.
В редких случаях может быть назначен генетический анализ на выявление антигена, который связывают с развитием этого заболевания. Такой анализ применяется в случае, если у врача остаются сомнения в диагнозе, например, на ранних стадиях болезни Бехтерева.
К какому врачу обратиться?
Следует разобраться, какой же врач лечит болезнь Бехтерева. На самом деле здесь не все так просто. Так как патология часто сопровождается нарушениями со стороны других органов и систем (сердце, почки), больному предстоит проконсультироваться сразу с несколькими специалистами. Однако ведущим врачом в лечении болезни Бехтерева является ревматолог и ортопед.
Терапевт
При появлении жалоб на плохое самочувствие следует обратиться сначала к терапевту, или семейному врачу. Этот специалист не лечит болезнь Бехтерева, но проводит общий осмотр и может исключить ряд других нарушений, сопровождающихся упадком сил, снижением работоспособности и болями в спине.
Вообще, в любой ситуации начинать обход врачей нужно именно с терапевта. Как правило, этот врач проводит общий осмотр, слушает сердце, измеряет давление и пульс, а затем направляет на основные анализы – общий анализ крови и мочи.
Невролог

Целесообразность посещения невролога определяет семейный врач, исходя из общей картины течения болезни
Невролог – тот врач, который должен исключить остеохондроз и другие дегенеративно-дистрофические заболевания спины. Этот врач не лечить заболевание Бехтерева, но может заподозрить болезнь по специфике симптомов, исключить другие патологии, и направить к нужному специалисту. Впрочем, к неврологу обычно направляет терапевт, и если он не видит повода для осмотра этим врачом, к неврологу можно не обращаться.
Ревматолог
Тем, кто сомневается, какой врач должен лечить болезнь Бехтерева, следует отправиться к ревматологу, правда, после посещения других специалистов.
Именно ревматолог назначает лечение, следит за динамикой развития болезни и в целом является лечащим врачом каждого пациента, который столкнулся с болезнью Бехтерева.
Травматолог-ортопед
Индивидуальное лечение болезни Бехтерева подбирает ревматолог – это и есть ответ на вопрос о том, какой врач лечит заболевание. Однако патология находится в компетенции ортопеда, ведь связана с нарушением осанки. Таким образом, вылечить болезнь Бехтерева возьмется не один врач, а сразу два – ревматолог должен лечить патологию медикаментозно, а ортопед подберет систему ЛФК для поддержания гибкости позвоночника и суставов.
По мере прогрессирования заболевания больному предстоит периодически консультироваться с кардиологом, урологом, неврологом и окулистом, так как болезнь Бехтерева часто приводит к различным осложнениям, лечением которых и занимаются эти специалисты.
Терапия
Как уже упоминалось, полностью вылечить заболевание на сегодняшний день не представляется возможным. Обратить вспять процессы кальцификации и окостенения эластичной ткани межпозвоночных дисков и суставов невозможно. Терапия преследует другие цели:
- устранить боли и скованность движения;
- восстановить питание тканей пораженных суставов;
- купировать воспалительный процесс;
- предотвратить прогрессирование болезни.
Основной задачей лечащего врача является не допустить инвалидизации пациента и сохранить нормальную подвижность как можно дольше.
Медикаменты

Лекарство хорошо купирует боль и быстро впитывается в кожу (нужно нанести на пораженный участок и растереть)
Медикаментозная терапия состоит из нескольких лекарств. Схема подбирается индивидуально для каждого больного:
- Нестероидные противовоспалительные препараты – как симптоматическое средство от боли и воспаления. Применяются короткими курсами и только во время обострения заболевания, так как негативно влияют на работу почек и органов ЖКТ. Назначают Нимесулид, Кетопрофен, Ибупрофен, Диклофенак и другие препараты этой группы.
- Глюкокортикостероиды – гормональные средства для быстрого купирования воспалительного процесса. В случае болезни Бехтерева часто применяют внутрисуставные инъекции для того, чтобы препарат действовал местно. Такие лекарства нельзя использовать не по назначению из-за опасных побочных эффектов. В терапии применяют гидрокортизон, преднизолон и аналоги.
- Ингибиторы ФНО или моноклональные антитела – самые современные препараты для лечения аутоиммунных реакций. Применяются в форме инъекций. Такие лекарства снимают обострение болезни и предотвращают ее прогрессирование. Минус – стоимость одного укола превышает 50 тыс. рублей. Примеры средств – Хумира, Ремикейд и аналоги.
Дополнительно могут применяться местные обезболивающие средства, препараты для купирования аллергических реакций, витамины и другие лекарства. Схема лечения составляется индивидуально для каждого пациента.
Немедикаментозные методы
Медикаментозная терапия проводится короткими курсами для купирования обострения болезни Бехтерева. В остальное время необходима поддерживающая терапия.
- Основа поддерживающей терапии при болезни Бехтерева – ежедневная гимнастика или занятия ЛФК. Упражнения подбирает врач-реабилитолог из отделения лечебной физкультуры в поликлинике, за которой закреплен больной. Упражнения следует выполнять ежедневно. При болезни Бехтерева день обязательно начинается с утренней гимнастики для устранения скованности движений после сна, в течение дня следует выполнять еще два гимнастических комплекса на растяжку.
- Укрепление мышечного корсета позволяет предотвратить искривление позвоночника. Упражнения также подбираются индивидуально для каждого, выполнять их можно дома или в кабинете ЛФК.
- Физиотерапия нормализует обменные процессы в пораженных тканях, укрепляет мышцы и предотвращает развитие мышечных зажимов. Применяют иглорефлексотерапию, магнитотерапию, лечебный массаж. Такие методы рекомендованы курсами, по 10-15 процедур.
- Санаторно-курортное лечение – еще один необходимый метод поддержания здоровья у людей с таким диагнозом. Рекомендуется проходить профилактическую терапию грязями, принимать радоновые ванны хотя бы дважды в год.
При болезни Бехтерева можно заниматься некоторыми видами спорта, например, плаванием или йогой. Также больным рекомендуется освоить дыхательные упражнения и заниматься дыхательной гимнастикой ежедневно, чтобы предотвратить искривление позвоночника в грудном отделе и минимизировать риск осложнений со стороны легких.
Народные средства
Народная терапия не теряет своей популярности, но при болезни Бехтерева преимущественно бесполезна. Не стоит тратить время на лечение народными средствами, не пройдя курс медикаментозной и физиотерапии.
Народные средства можно применять в дополнение к лечению, одобренному официальной медициной, и только после получения одобрения от лечащего врача. Народные лекарства готовят по следующим рецептам:
- Настойка из аконита используется для растирания больных суставов. Она стимулирует приток крови и улучшает питание хрящевой ткани, но на аутоиммунные процессы не оказывает влияния, поэтому применяется как симптоматическое средство. Для приготовления лекарства 10 г растения следует поместить в стеклянную тару, залить 100 мл спирта, настаивать две недели. Применять для растирания больного сустава полотенцем или марлей, смоченными в средстве.
- Домашняя мазь – 20 г таламуса соединить с 20 мл подогретого растительного масла. Тщательно перемешать и наносить как мазь на больные суставы, обязательно укутывая их теплой шалью.
Питание и образ жизни

В основе образа жизни должен быть отказ от вредных привычек и здоровое питание
Специальной диеты от болезни Бехтерева не существует. Однако питание играет важную роль в развитии этого заболевания. Пациентам рекомендовано тщательно следить за своим рационом, отказаться от трансжиров, жирной и жареной пищи.
В рационе обязательно должна присутствовать жирная морская рыба (источник Омега-3), крупы, свежие овощи и зелень (источник клетчатки), молочные продукты и нежирное мясо.
Главная цель диеты – поддерживать нормальную массу тела. Ожирение при болезни Бехтерева недопустимо, так как увеличивает нагрузку на суставы нижних конечностей и поясничный отдел позвоночника, в результате болезнь прогрессирует быстрее. Таким образом, больным с лишним весом жизненно важно избавиться от лишних килограммов.
Пациентам с болезнью Бехтерева необходимо правильно обустроить спальное место. Рекомендуется жесткий ортопедический матрас и такая же подушка. Также следует проконсультироваться с ортопедом о целесообразности ношения специальной ортопедической обуви и бандажа для поддержания осанки.
Рекомендации и прогноз
Болезнь Бехтерева вылечить невозможно, но внимательное отношение к собственному здоровью и следование рекомендациям врача значительно облегчают жизнь пациента. Больным рекомендовано:
- ежедневно выполнять упражнения из курса ЛФК;
- полноценно высыпаться на ортопедической кровати;
- не игнорировать симптомы и сразу же обращаться к врачу;
- избегать травм, переохлаждения, инфекций.
При обострении болезни рекомендовано стационарное лечение. После снятия обострения терапия продолжается амбулаторно, но больной должен регулярно посещать поликлинику и проходить осмотр лечащего врача. 1-2 раза в год показано санаторно-курортное лечение, каждый полгода следует проходить полный комплекс обследований. Эти меры помогут жить полной жизнью и реже сталкиваться с обострениями патологии.